Mužská a ženská neplodnost: Nejčastější příčiny a léčba a co hradí pojišťovna?

Otěhotnět i přes velké překážky se díky moderním metodám umělého oplodnění daří velmi úspěšně. Šanci splnit si sen mají i páry, které by dříve na dítě nemohly ani pomyslet.
Nejčastější příčinou poruch plodnosti je kromě funkčních poruch jednoznačně věk. „Trendem současné doby je odkládat početí na dobu po 30. roce života a výše, přitom vrchol plodnosti ženy je okolo 23.-25. roku věku, poté plodnost klesá,“ říká ředitelka 1. centra podpory plodnosti, s. r. o., v Praze MUDr. Jana Všetičková. Oddalování početí umožňuje masivní a dlouhodobé užívání hormonální antikoncepce (HA). V ČR ji užívá 52 % fertilních žen, celkově v EU jde o 24 %, v USA dokonce jen 17 %.
Příčiny ženské neplodnosti
Otěhotnění může velmi znesnadnit životospráva. „S rychlým životním tempem se zvyšuje přísun jídel s vyšším obsahem tuků a sacharidů, fastfoodových jídel, sladkých nápojů, alkoholu, kofeinu, nikotinu, léků (proti bolesti, na depresi), ale i drog. To má za následek narůstající nadváhu a obezitu ve společnosti, vznik závislostí a psychotických poruch, což má rovněž vliv na fertilitu celého páru, nejen ženy,“ podotýká lékařka. Problém se týká i žen s anorexií či bulimií, u nichž může v důsledku nedostatečné výživy dojít k vymizení ovulace.
Podrobné informace o ovulaci si přečtěte zde.
„Při dlouhodobém sedavém způsobu života dochází k přetížení krční a horní hrudní páteře, šíjového svalstva a k ochabnutí prsního a břišního svalstva. V těle vzniká svalová disharmonie. To může vést k bolestem krční páteře, krku, hlavy, beder, blokaci žeber, což vyústí až v problémy v oblasti pánevního kruhu. Nedostatečné prokrvení a vyživení pánevních orgánů ženy (i muže) může být jednou z příčin poruch plodnosti,“ vysvětluje MUDr. Všetičková.
„Problém otěhotnět sám o sobě vyvolává stresovou situaci a psychickou zátěž pro oba partnery. Stejně tak následná léčba poruch plodnosti může být partnery vnímána jako stresující faktor. Při vystupňovaných problémech je odborná psychologická podpora páru součástí úspěšné léčby,“ dodává vedoucí lékař Sanatoria Pronatal doc. MUDr. Tonko Mardešić, CSc.
Nejčastějšími překážkami otěhotnění jsou však potíže funkční. Častou příčinou neplodnosti může být nesprávná či narušená funkce vaječníků. Vlivem změněné hladiny hormonů se dozrálé vajíčko neuvolní z vaječníku, nebo dokonce nemá šanci vůbec uzrát -nedojde tedy ani k ovulaci. Zralé vajíčko putuje vejcovodem a po cestě se setká se spermiemi.
Vše o hormonu prolaktinu čtěte zde.
Průchodnost vejcovodů mohou ovlivnit například vývojové odchylky, nádor, poškození po vyšetření či operaci, endometrióza, vejcovod může být uzavřený v důsledku dlouhodobého zánětu (prim zde hrají hlavně sexuálně přenosné choroby jako kapavka, chlamydie či mykoplazmata).
Spermie tak nemá šanci dostat se k vajíčku nebo je vajíčko úspěšně oplodněné, ale nedostane se dále do dělohy, zůstává ve vejcovodu a dochází k mimoděložnímu těhotenství. I když se však oplodněné vajíčko do dělohy nakonec dostane, nemusí dojít k jeho úspěšnému uhnízdění. Děloha může být zneprůchodněná myomem, polypy, mohou se v ní vyskytnout srůsty. Překážkou plodnosti se může stát i děložní čípek. Pokud je hlen, jenž je v oblasti čípku stále přítomen, příliš hutný, může to pro spermie znamenat obrovské zpomalení, a k vajíčku se tak živé nedostanou. Mezi další příčiny neplodnosti patří například imunologická netolerance pohlavních buněk - jak vlastních, tak i opačného pohlaví.
Do „hry o jablko“ vstoupili i muži. „Mimotělní oplodnění vzniklo původně jako léčba žen s odstraněnými či poškozenými vejcovody. Dnes je tubární sterilita (poškození vejcovodů) mnohem méně častá příčina poruchy plodnosti, nejčastější indikaci pro léčbu metodami asistované reprodukce naopak představuje snížená plodnost muže. I když úpravou životosprávy spolu s vitaminoterapií a eliminací toxických faktorů (především nikotinu) lze nález vylepšit, není to možné vždy,“ upozorňuje docent Mardešić.
Nedaří-li se páru docílit otěhotnění, je na řadě specializované centrum pro léčbu neplodnosti. K návštěvě je vhodné doporučení od ošetřujícího lékaře, ať už praktického, či gynekologa. Poté, co lékaři provedou potřebná vyšetření, podají doporučení, co je nutné do příště splnit. Pak se s vámi lékař domluví, kterou metodu mimotělního oplodnění by doporučil, a celý proces startuje. Na umělé oplodnění je nutné se co nejlépe připravit, a to po fyzické i psychické stránce. „V souvislosti s mimotělním oplodněním se v naprosté většině cyklů podávají léky za účelem dozrání většího počtu vajíček,“ dodává lékař.
Léčba neplodnosti
Intrauterinní inseminace (IUI) je metoda, kdy se sperma dopravuje přímo do dělohy. Získané sperma se posílá do laboratoře, kde se pročistí a zkoncentruje, aby mohlo být během několika hodin použito. Pomocí tenkého katétru se pak dopraví přímo do dělohy. Záleží už jen na spermiích, aby se samy dopracovaly k vajíčku, jež se právě „toulá“ někde kolem. K IUI je nutná jen právě probíhající ovulace partnerky a sperma jejího partnera nebo dárce.
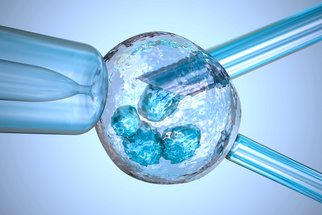
Dostáváme se k jinému příběhu, jenž se zčásti odehrává na operačním sále, kde je zapotřebí odebrat dostatečný počet životaschopných oocytů - vajíček. Muž je „ochuzen“ o ejakulát se spermiemi (v tom nejlepším případě; stále častěji je však nutný jiný způsob získávání spermií). V laboratoři se odehrává další část příběhu, který začíná předáním folikulární tekutiny s vajíčky z operačního sálu a končí přenosem embryí do dělohy pacientky.
Po převzetí materiálu odebraného od ženy (punktátu) do laboratoře jsou vyhledána všechna získaná vajíčka. Pomocí drobných jehel jsou očištěna a přenesena do živného roztoku, miska je pak přenesena do kultivačního boxu. Během 2-3 hodin po zisku vajíček jsou k nim přimíchány spermie partnera - kontakt je tedy umožněn a může dojít k oplození. Za 24 hodin po odběru vajíček probíhá kontrola, zda k oplození opravdu došlo. Vše je pečlivě zaprotokolováno, živný roztok je vyměněn a kultivace pokračuje dál. Dva dny po transferu vajíček se vyvinou první embrya, která mají 2-4 buňky a mohou být přenesena do dělohy.
„Při odběru se odebírají všechna zralá vajíčka a všechna získaná vajíčka se oplozují. Do dělohy se přenáší většinou pouze jedno, maximálně dvě kvalitní embrya, všechna ostatní kvalitní embrya se zamrazují pro jejich případné pozdější použití,“ vysvětluje docent Mardešić. Je-li pár léčen pro andrologickou příčinu sterility (ze strany muže) nebo pro důvody imunologické a tzv. důvody nevyjasněné a došlo-li v předchozím cyklu k selhání pokusu, je pro oplození vajíček použita mikromanipulační technika ICSI (intracytoplazmatická injekce spermie): Pro oplození vajíčka je do miniaturní pipety nasáta jedna spermie, která je pomocí této pipety vpravena přímo do vajíčka. Vajíčko je touto spermií (ve většině případů) oplozeno a problémy spojené s oplozením jsou překonány.
Šance klesají po čtyřicítce na pouhých 10 procent
Otěhotnění po čtyřicítce je velmi obtížné. Podstoupí-li žena umělé oplodnění před 30. rokem věku, má 40% šanci, že porodí živé dítě. Po čtyřicítce už jen 10%.
Metody asistované reprodukce dnes umožňují úspěšné oplození vajíček i při závažné poruše plodnosti muže. Dokonce i v případech úplné nepřítomnosti spermií je v polovině případů možné získat použitelné spermie malým chirurgickým zákrokem přímo z tkáně varlete, kde se spermie tvoří a jejich tvorba bývá často ostrůvkovitě zachována.
Z veřejného zdravotního pojištění jsou hrazeny 4 stimulované IVF cykly ukončené embryotransferem, pokud v prvních 2 cyklech bylo transferováno maximálně 1 embryo a pokud ženy odpovídají horní věkové hranici do 40 let (39 let + 364 dnů). Dle zákona č. 373/2011 Sb., o specifických zdravotních službách, lze umělé oplodnění provést do 49 let, ale již pak není hrazeno z veřejného zdravotního pojištění.